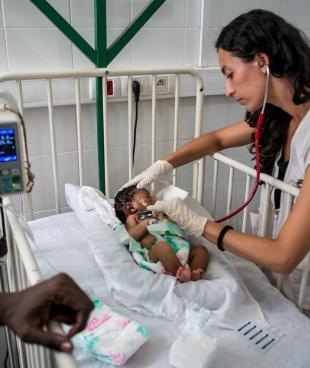
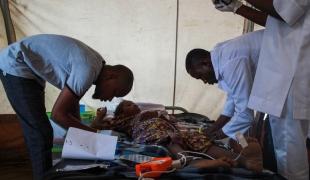
Paludisme : la grande tueuse des enfants de moins de 5 ans
Le paludisme est la maladie parasitaire la plus répandue dans le monde. Même si de nouveaux outils se sont développés et que l’accès aux traitements s’est grandement amélioré, en l'absence de vaccin efficace, la rapidité et la sévérité de certaines crises de paludisme en font toujours une des maladies les plus meurtrières au monde.

-
2000
Face à la perte de performance des traitements anciens, MSF encourage l'utilisation de nouveaux traitements combinés
-
2010
L'OMS publie de nouvelles Directives pour le traitement du paludisme
-
2012
Recommandation par l'OMS de l'utilisation de la chimioprévention du paludisme saisonnier

Contexte
Après une nette augmentation du nombre de cas et de décès dans les années 1980 et 1990, la lutte contre le paludisme a connu d'importants succès à partir du début des années 2000. La mortalité liée à la maladie a ainsi été divisée de près de la moitié en vingt ans, notamment grâce à des tests de diagnostics plus rapides et accessibles, des traitements combinés à base d'artémisinine (ACT) davantage disponibles et abordables, l'utilisation plus importante de moustiquaires imprégnées d'insecticides, ainsi qu'au développement des programmes de prévention (dont la chimioprévention du paludisme saisonnier – CPS) . En 2019, l'OMS enregistrait 229 millions de cas de paludisme dans le monde et 409 000 personnes en seraient décédées.
Si la maladie touche une centaine de pays dans le monde, c’est sur le continent africain qu'elle est la plus endémique. En Afrique subsaharienne, la population cumule à elle seule plus de 90 % des cas de paludisme dans le monde et les femmes enceintes, les nourrissons et les enfants de moins de cinq ans y représentent la majorité des malades. Une large partie de la population africaine exposée au risque de paludisme reste cependant exclue de l'accès aux outils de prévention, de diagnostic et de traitement de la maladie. Beaucoup vivent dans des zones reculées et difficilement accessibles. La saison des pluies, de plus en plus intense, favorise par ailleurs le développement des infections parasitaires. Certaines régions, en proie à une instabilité et une insécurité permanente sont délaissées par les politiques sanitaires nationales. La pauvreté extrême et les dysfonctionnements des systèmes de santé limitent l’accès aux soins pour la plupart des personnes atteintes de paludisme – ou exposées à la maladie.
Des efforts considérables restent donc nécessaires pour atteindre les objectifs de « La Stratégie technique mondiale de lutte contre le paludisme », adoptée par l'Assemblée mondiale de la Santé en 2015, qui vise notamment à réduire d’au moins 90 % l’incidence des cas de paludisme et des taux de mortalité dus à la maladie d'ici à 2030. Les financements et les priorités de santé sur le continent africain doivent toutefois être au rendez-vous : avec la pandémie de Covid-19 et le ralentissement de l'approvisionnement en matériel médical et de prévention, on déplore une augmentation des cas dans plusieurs pays en 2020.
Sur le front de la recherche vaccinale, le vaccin antipaludique RTS,S (Mosquirix) du laboratoire PATH et GSK, semble le plus avancé. Des essais cliniques sont en cours au Ghana, au Kenya et au Malawi. Leurs résultats préliminaires estiment qu'il permettrait de réduire à 4 sur 10 les cas de paludisme chez les jeunes enfants. Médecins Sans Frontières ne l'utilise cependant pas encore, son efficacité et sa sûreté étant toujours limitées.

Le paludisme est transmis à l'humain par des moustiques infectés – l’anophèle femelle – qui piquent pour se nourrir de sang et stimuler leur production d'œufs. La ponte se fait principalement dans des eaux stagnantes, expliquant la recrudescence de la maladie en saison des pluies. Le moustique injecte le parasite dans le sang de la personne piquée. Le parasite s’installe alors dans le foie humain, où il se multiplie. Puis les parasites migrent dans le sang où ils colonisent et détruisent les globules rouges.
Traitements ACT : une avancée majeure mais de nouvelles formes de résistances
En l'absence de traitement, le paludisme peut être mortel et entraîner notamment le décès des femmes enceintes et provoque également l’anémie et l'insuffisance pondérale de l'enfant à sa naissance, cause majeure de la mortalité infantile. Les recherches de terrain menées par MSF dès le début des années 2000 ont contribué à prouver que la polythérapie à base d’artémisinine (ACT – artemisinine-based combination therapy) était le traitement le plus efficace contre le plasmodium falciparum, la forme sévère du paludisme. Les traitements ACT ont donc remplacé les anciens traitements (chloroquine, quinine, sulfadoxine-pyriméthamine), qui représentaient de plus en plus d'inconvénients, notamment au vu de leurs effets secondaires. L'artémisinine, issue d'une plante chinoise, est facile d'utilisation (injectable ou par voie orale en une dose quotidienne) et élimine rapidement les parasites présents dans le sang. Elle permet ainsi de casser la transmission épidémique. Sa combinaison avec d'autres substances renforce son efficacité.
10 000 000
Entre 2016 et 2019, les équipes MSF ont traité plus de 10 millions de cas de paludisme.
Ces dernières années, des résistances à l'artémisinine ont néanmoins commencé à apparaître en Asie du Sud-Est, comme cela a été le cas pour la chloroquine dans les années 1960 et 1970. L'utilisation de monothérapies (artémisinine seule, non associée à d'autres molécules comme dans les ACT) et les interruptions de traitement (arrêt des traitements dès la disparition des symptômes) accélèrent ce phénomène. Il est important d’élaborer des stratégies pour prévenir la propagation ou retarder l’émergence de la résistance à l’artémisinine des antipaludiques utilisés en combinaison. Le déploiement de traitements combinés triples d’artémisinine (TACT) pourrait s’inscrire dans cette stratégie. Épicentre – la branche en recherche en épidémiologie de MSF – travaille en ce sens au Niger, avec un essai multicentrique visant à comparer l’efficacité, l’innocuité et la tolérance des trithérapies combinées à base d’artémisinine avec les ACT de première intention.
L'utilisation complémentaire de médicaments antipaludiques préventifs
Depuis 2012, MSF est également très impliquée dans des stratégies de prévention du paludisme. La chimioprévention du paludisme saisonnier (CPS), destinée aux jeunes enfants et axée sur l’utilisation de médicaments antipaludéens dans les zones à charge infectieuse élevée et à forte transmission saisonnière de la maladie est notamment déployée par les équipes MSF au Nigeria, au Tchad, au Mali et au Niger. Les enfants de moins de cinq ans reçoivent ainsi un antipaludéen oral chaque mois pendant les trois à quatre mois du pic saisonnier de la maladie. Cela permet de prévenir le développement des complications de la maladie et de réduire le nombre d'hospitalisation. Il existe également des traitements préventifs destinés aux femmes enceintes, comme le traitement préventif intermittent du paludisme (TPI).
Lutte antivectorielle : élément clé dans la prévention du paludisme
L'objectif de l'approche antivectorielle est de prévenir le paludisme en empêchant tout vecteur de transmission. Deux formes de lutte antivectorielle coexistent : les moustiquaires imprégnées d’insecticides de longue durée et la pulvérisation d'insecticides à effet rémanent à l’intérieur des habitations. Le déploiement des moustiquaires imprégnées d'insecticides est un outil fondamental dans la lutte contre le paludisme. Dans les zones endémiques, MSF privilégie la distribution de moustiquaires aux femmes enceintes et aux enfants de moins de cinq ans, qui sont les plus vulnérables et les plus touchés par le paludisme grave, et leur explique comment les utiliser. Entre 2000 et 2019, la part des enfants de moins de cinq ans et des femmes enceintes dormant sous moustiquaires imprégnées d'insecticides en Afrique subsaharienne est ainsi passé de 3 % à 52 % (OMS, 2020).