RDC : 20 ans de lutte contre le VIH/Sida par les équipes de Médecins Sans Frontières
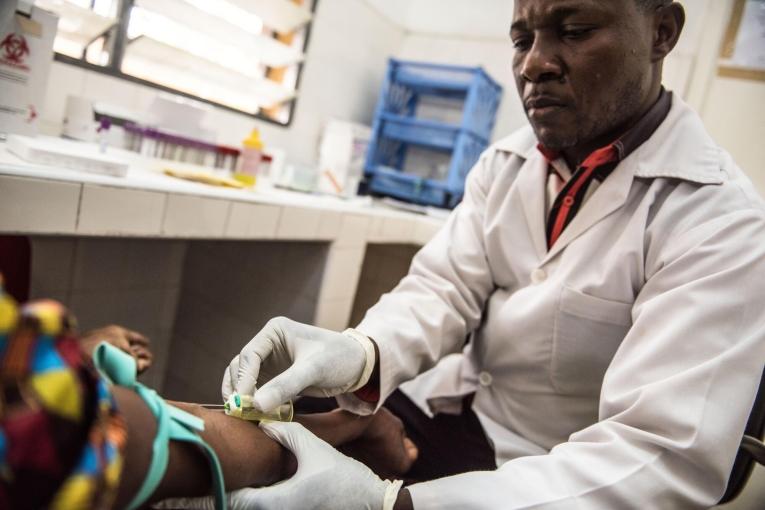
En 2002, les équipes de Médecins Sans Frontières ouvraient à Kinshasa le premier centre de traitement ambulatoire offrant une prise en charge gratuite aux personnes vivant avec le VIH/Sida en République démocratique du Congo. Vingt ans plus tard, si des progrès considérables ont été réalisés dans le pays, des lacunes majeures subsistent encore dans l’accès au dépistage et au traitement, entraînant des milliers de décès, pourtant évitables, chaque année.
Lorsque les portes du centre de traitement de MSF s’ouvrent en mai 2002, la situation est critique : plus d’un million d’hommes, de femmes et d'enfants vivent alors avec le VIH en RDC, mais les antirétroviraux (ARV) sont rares et hors de prix dans le pays. À cette époque, le virus y tue entre 50 000 et 200 000 personnes chaque année selon l’OnuSida.
« À l’époque, être infecté par le VIH équivalait pour beaucoup à une condamnation à mort, explique la Dr Maria Mashako, coordinatrice médicale MSF en RDC. Les traitements antirétroviraux existaient, mais ils étaient hors de prix et donc inaccessibles pour l’écrasante majorité des patients. Même MSF, dans les premiers mois du centre, n’avait pas d’ARV et devait se contenter de traiter les symptômes et les infections opportunistes. C’était très dur. »
Des soins gratuits
« Je n’aime pas repenser à ces années-là, explique Clarisse Mawika, 60 ans. Quand on m’a annoncé le résultat positif de mon dépistage en 1999, je me suis dit “prépare ton enterrement”. Heureusement, ma famille s’est cotisée pour m’envoyer des médicaments d’Europe. Mais à un moment, ils n’ont plus eu les moyens de payer. J’ai dû arrêter le traitement pendant plusieurs mois. Mon état a commencé à se détériorer. C’est à ce moment-là qu’une connaissance m’a parlé de MSF. »

Première structure de soins à offrir le traitement ARV gratuitement aux patients à Kinshasa, le centre de traitement de MSF a rapidement été submergé par un nombre élevé de personnes n’ayant pas d’autres possibilités pour se soigner.
« C’était intenable, se remémore la Dr Mashako, encore jeune médecin au milieu des années 2000. Les consultations commençaient à l’aube et se terminaient durant la nuit. Il y avait tellement de patients… »
Pour élargir l’accès aux soins et aux traitements, MSF s’est lancée dans un programme d’appui à des centres de santé et des hôpitaux. À Kinshasa, les équipes MSF ont soutenu une trentaine de structures de soins au cours des deux dernières décennies pour offrir gratuitement des tests de dépistage, assurer l’accès aux traitements et aux soins.
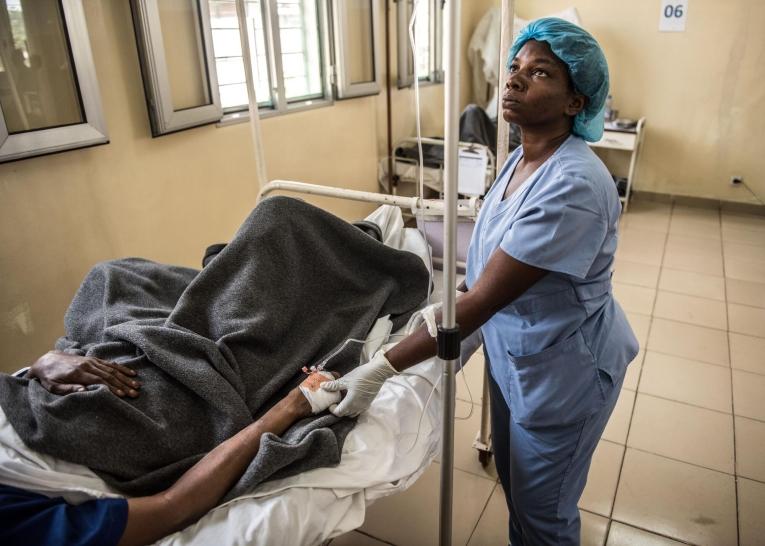
MSF a également mis sur pied un modèle de soins pilote qui permettait pour la première fois à des infirmiers de prescrire le traitement et d’assurer le suivi des personnes vivant avec le VIH. Une initiative cruciale puisque, jusqu’alors, seule une poignée de médecins par province étaient autorisés à le faire. En 20 ans, ces développements ont permis de mettre près de 19 000 personnes sous traitement ARV dans la capitale congolaise et de former de nombreux travailleurs de santé.
« Cet appui médical était fondamental, mais ne suffisait pas, poursuit la Dr Mashako. Il fallait désengorger les structures de soins tout en rapprochant le traitement des patients. En collaboration avec le réseau national d’associations de patients, nous avons décidé de lancer des postes de distribution d’ARV, directement gérés par les patients. »
Clarisse Mawika fut l’une des chevilles ouvrières du lancement des « PODIs », ces postes de distribution communautaires. « Quand nous avons lancé les deux premiers postes à Kinshasa en 2010, moins de vingt patients s’y approvisionnaient, se souvient-elle. Aujourd’hui, il y a des PODIs dans huit provinces, et plus de 10 000 patients viennent y chercher leurs médicaments. » L’approche s’est révélée si efficace qu’elle a fini par être intégrée dans le plan national de lutte contre le VIH/Sida.
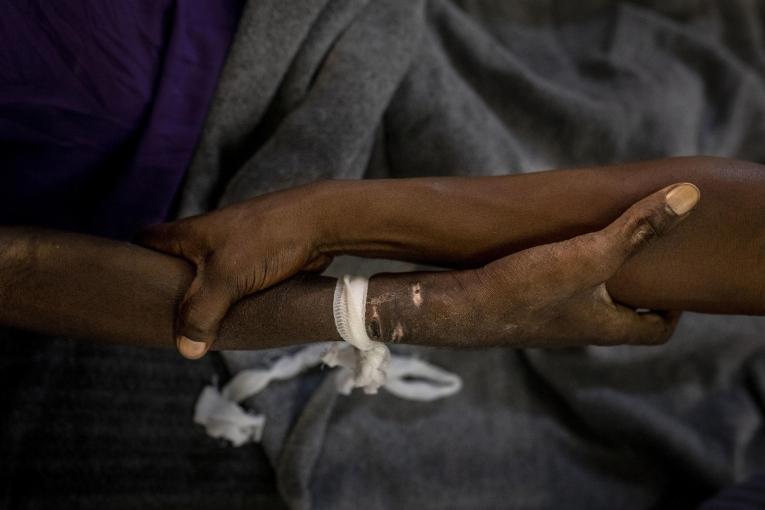
La situation en 2022 est incomparable avec celle de 2002 : l’accès au traitement a été largement étendu et ces dix dernières années, le nombre de nouvelles infections a chuté de moitié. Malheureusement, le travail mené par MSF ces 20 dernières années en RDC s’est inscrit dans un contexte d’insuffisance des moyens disponibles dans le pays pour financer la lutte contre le VIH/Sida et assurer l’accès au traitement et aux soins pour tous.
« En 2008, face au grand nombre de patients qui arrivaient à un stade avancé de la maladie, nous avons décidé d’aller encore plus loin et de mettre sur pied une unité d’hospitalisation, explique la Dr Mashako. Nous ne pensions pas que cette unité serait toujours pleine plus d’une décennie plus tard. Nous avons doublé sa capacité initiale, mais il nous arrive encore de devoir dresser des tentes pour accueillir des patients. Cela reflète les immenses difficultés qui persistent dans la lutte contre le VIH/Sida en RDC. » Depuis son ouverture, plus de 21 000 personnes ont été hospitalisées dans ce centre de soins spécialisé de MSF.

« En 2021, l’OnuSida estimait encore qu’un cinquième des 540 000 personnes vivant avec le VIH en RDC n’avaient pas accès au traitement et que 14 000 personnes étaient décédées des suites du VIH dans le pays, poursuit la Dr Mashako. En tant que médecin, ça me révolte de voir encore autant de vies perdues pour rien. »
La RDC dépend quasiment exclusivement des bailleurs internationaux dans la lutte contre le VIH/Sida. Or, leur appui est insuffisant face à l’ampleur des défis. « C’est une réalité que nous dénonçons depuis des années, explique la Dr Mashako. Le niveau de financement disponible est en grande partie responsable de l’absence de dépistage volontaire gratuit, du manque de formation des prestataires de soins, des ruptures chroniques d’intrants et des disparités massives entre provinces. »
Selon le Programme national de lutte contre le VIH/Sida, seules trois provinces ont les équipements adéquats pour assurer la mesure de la charge virale des patients, pourtant essentielle pour évaluer l’évolution de l’infection et l’efficacité du traitement. Ces dernières années, certains reculs ont même été observés : les activités destinées à réduire la transmission du VIH de la mère à l’enfant – par le dépistage des femmes enceintes et la mise sous traitement – sont en baisse. Un quart des enfants nés de mère séropositive n’ont pas eu accès à la prophylaxie pédiatrique dès la naissance, notamment à cause de rupture dans les stocks d’ARV pédiatriques. Plus globalement, les deux tiers des enfants vivant avec le VIH ne sont pas sous traitement ARV.
« Sans une accélération des efforts, on ne vaincra pas le VIH en RDC. Si j’avais un vœu à faire, c’est que nous ne soyons plus là dans 20 ans à soigner autant de patients », conclut la Dr Mashako.